Alvleesklieroperatie
Een alvleesklieroperatie kan nodig zijn als de alvleesklier door een ontsteking ernstig beschadigd is of als sprake is van alvleesklierkanker. In deze gevallen wordt (een deel van) de alvleesklier verwijderd.
Een alvleesklieroperatie is een ingrijpende operatie waarvan het lichaam lange tijd moet herstellen.
Operaties voor tumoren aan de alvleesklier vinden plaats in het St. Antonius Ziekenhuis door gespecialiseerde chirurgen van het Regionaal Academisch Kankercentrum Utrecht (RAKU). Binnen het RAKU werkt het St. Antonius Ziekenhuis samen met andere ziekenhuizen in de regio om patiënten met zeldzame tumoren in de buik (slokdarm, maag, alvleesklier, lever of galwegen/galblaas) de best mogelijke zorg en een betere genezingskans te bieden.
Op deze pagina snel naar
Voorbereiding
Voorbereiding op uw opname
Een goede voorbereiding is voor u en voor ons belangrijk. Op onze webpagina Opname in het ziekenhuis (bij operatie) leest u hoe u zich op uw opname voorbereidt en krijgt u informatie over de gang van zaken in ons ziekenhuis.
Eten en drinken (nuchter zijn)
Het is noodzakelijk dat u voor de operatie een bepaalde periode niet eet of drinkt (‘nuchter’ blijft). Dit geldt als u narcose, een ruggenprik of een zenuwblokkade krijgt. Als u niet nuchter bent tijdens de ingreep, is de kans groter dat er tijdens de ingreep eten en drinken uit uw maag in uw longen terechtkomt. Dit kan leiden tot een ernstige longontsteking. Het is dus belangrijk dat u zich aan onderstaande voorschriften houdt. Als u niet nuchter bent, zullen wij er voor uw veiligheid voor kiezen om de operatie niet door te laten gaan.
Houd u aan de onderstaande voorschriften:
- Tot 6 uren voor de operatie mag u niet meer eten.
Dus als u de avond van tevoren opgenomen wordt en 's ochtends wordt geopereerd mag u tot 24.00 uur eten. Als u in de ochtend opgenomen wordt en 's middags wordt geopereerd mag u 's ochtends om 6 uur nog 2 beschuitjes met beleg eten.
- Tot 2 uren voor de operatie mag u alleen nog heldere vloeistoffen drinken. Dit zijn: water, appelsap en thee ZONDER melk. Koffie zonder melk is ook toegestaan.
Dit betekent dat als de operatie bijvoorbeeld om 08.00 uur ’s morgens gepland staat, u tot 06.00 uur nog iets mag drinken. De afgesproken medicatie mag u met een slokje water innemen op de dag van de operatie.
Geef het altijd aan ons door als u overgevoelig of allergisch bent voor jodium, contrastvloeistof, bepaalde medicijnen, pleisters, rubber, latex of andere stoffen.
Kleding
- Draag makkelijk zittende kleding, die u makkelijk kunt aan- en uittrekken.
- Neem voldoende (nacht)kleding, ondergoed en een paar warme sokken mee.
- Neem stevige schoenen of pantoffels mee (om te voorkomen dat u valt).
Iemand meenemen
Wij adviseren u om bij uw opname en uw ontslag uit het ziekenhuis iemand mee te nemen. U krijgt veel uitleg en informatie en kunt dan alles samen nog een keer rustig doorspreken. Ook kan deze persoon u weer thuisbrengen, omdat u zelf (nog) geen auto mag rijden na de operatie.
Privacy
Om uw privacy te beschermen, geven wij tijdens uw opname alleen informatie door aan de contactpersonen die u van tevoren aan ons hebt doorgegeven.
Training en voeding
Mensen die een operatie ondergaan, herstellen sneller en met minder complicaties wanneer hun conditie vóór de operatie zo optimaal mogelijk is. Daarom proberen we uw conditie voor de operatie te verbeteren of te stabiliseren. Dit doen we door een gecombineerde aanpak van training, voedingsadvies en voorlichting.
Training
Voor een optimale conditie raden wij u aan om dagelijks twee keer minimaal 30 minuten intensief te bewegen. U beweegt intensief wanneer uw hartslag omhoog gaat en u warm wordt. Uiteraard moet dit wel mogelijk zijn bij uw lichamelijke gesteldheid.
Roken
Het is verstandig om vóór de operatie niet te roken. De ademhalingswegen van rokers zijn vaak geïrriteerd en daardoor gevoeliger voor ontsteking. Dat is slecht voor uw organen en de wondgenezing. Bovendien kan hoesten na de operatie erg pijnlijk zijn en heeft u meer kans op een ontsteking van de wond. Wij adviseren om vier tot zes weken vóór de operatie niet te roken. Zoek hierbij hulp via de huisarts om u te ondersteunen bij het stoppen met roken.
Voeding
Goede voeding is voor iedereen belangrijk, maar zeker voor mensen met kanker is het zaak extra alert te zijn op wat u eet en drinkt. Een goede voedingstoestand en vooral een stabiel lichaamsgewicht vergroten de mogelijkheid om een behandeling goed te doorstaan en ervan te herstellen. Bovendien houdt een goede voedingstoestand uw weerstand op peil. Om uw gewicht en conditie op peil te houden, moet u het volgende binnenkrijgen:
- Voldoende energie (calorieën)
- Voldoende vocht
- Voldoende voedingsstoffen, zoals vitaminen en mineralen
Door uw voedingstoestand in kaart te brengen, kunnen we beoordelen of een afspraak met de diëtist nodig is. Zo nodig krijgt u vóór de operatie voedings- of dieetadviezen en begeleidt de diëtist u hierbij.
Pancreasenzymen
Voor een goede vertering van (vooral vet uit) onze voeding zijn voldoende pancreasenzymen nodig. Als de alvleesklier te weinig verteringsenzymen aanmaakt, door bijvoorbeeld de tumor, raakt de spijsvertering verstoord. Spijsverteringsproblemen kunnen winderigheid, darmkrampen, buikpijn, (vet)diarree en gewichtsverlies veroorzaken.
De ontlasting heeft vaak een grijs-beige kleur en kan zeer onaangenaam ruiken. Omdat het lichaam het vet uit de voeding niet goed opneemt, kan de ontlasting vet en plakkerig zijn. Soms is de ontlasting dun of krijgt u vaker ontlasting. Als het eten niet goed verteert, kunt u afvallen terwijl u toch voldoende eet.
Om spijsverteringsproblemen te voorkomen, krijgt u pancreasenzymen voorgeschreven. Deze preparaten zorgen ervoor dat de spijsvertering verbetert. Pancreasenzympreparaten zijn capsules met daarin gedroogde korrels. Deze korrels bevatten de enzymen. Elke korrel bevat een beschermlaag (coating) om de enzymen tegen maagzuur te beschermen. In de dunne darm gaan de korrels open en kunnen de verteringsenzymen hun werk doen.
Behandeling
Lees meer over het proces tijdens uw behandeling
Dag van opname
- Een dag voor de operatie of op de dag zelf wordt u in het ziekenhuis opgenomen.
- Een verpleegkundige maakt u wegwijs op de afdeling.
- Een verpleegkundige prikt uw bloed op de afdeling.
- Als u nog wensen of vragen heeft over uw opname, kunt u hiervoor terecht bij uw verpleegkundige.
Dag van de operatie
- Vanaf middernacht - voor de operatie - mag u niets meer eten.
- Om 06.00 uur wordt u door de verpleegkundige gewekt. U krijgt dan paracetamol en 2 bekers limonade om uw bloedsuiker op peil te houden.
- U kunt zich ‘s morgens gewoon wassen en scheren.
- Eventuele prothesen (ook kunstgebit), sieraden, make-up en nagellak moet u afdoen.
- U krijgt van de verpleegkundige operatiekleren om aan te trekken.
- In overleg met de anesthesioloog mag u bepaalde medicijnen met een slokje water innemen. De anesthesioloog is de arts die verantwoordelijk is voor uw verdoving tijdens de operatie.
Pijnstilling
- Vlak voor de operatie brengt de verpleegkundige of vrijwilliger van de vervoersdienst u in uw bed naar de operatieafdeling.
- U heeft van tevoren al met de anesthesioloog besproken welke vorm van pijnstilling u krijgt. Wanneer u heeft gekozen voor pijnstilling via een ‘ruggenprik’, dan krijgt u deze nu toegediend. Deze ruggenprik heet een epiduraalpomp en zorgt ervoor dat u continu en geleidelijk pijnstillers krijgt, ook na de operatie. U gebruikt de epiduraalpomp 3 dagen. Daarna krijgt u vervangende medicijnen tegen de pijn.
Operatie
- Een operatiemedewerker brengt u naar de operatiekamer.
- De anesthesioloog brengt u onder volledige narcose. Dat betekent dat u helemaal in slaap wordt gebracht en dus niets van de operatie zult meekrijgen.
- Vervolgens begint de operatie.
- Eenmaal onder narcose, krijgt u verschillende kunststof slangetjes in uw lichaam:
- Een infuus in uw arm of hals zorgt ervoor dat uw lichaam voldoende vocht heeft.
- Een slangetje in uw maag voert het maagsap af, waardoor u minder kans heeft om misselijk te worden na de operatie. De medische term voor zo’n slangetje is een maaghevel.
- Via een slangetje in uw neus krijgt u lucht (zuurstof). Dit slangetje heet ook wel een neusbril.
- Een slangetje die de arts via de plasbuis in uw blaas heeft ingebracht, zorgt ervoor dat uw urine vanzelf wegloopt in een zakje. Dit slangetje heet ook wel een blaaskatheter.
- In de buurt van de buikwond brengt de chirurg een of twee slangetjes in waaruit overtollig bloed en wondvocht kunnen weglopen. Dit worden drains genoemd. Deze wonddrains blijven meestal enkele dagen zitten.
- Een beademingsapparaat neemt uw ademhaling tijdelijk over, via een buisje in uw keel.
Van deze slangetjes en het beademingsapparaat merkt u niets, doordat u in een diepe slaap bent.
De ingreep
De chirurg inspecteert de buik van binnen. Wanneer er een verdachte plek wordt gevonden buiten de alvleesklier (bijvoorbeeld op de lever), dan neemt de chirurg hier een klein hapje van dat gelijk door de patholoog wordt onderzocht. Als gaat om kanker dan is de kanker buiten de alvleesklier verspreid (er zijn dan uitzaaiingen) en wordt de operatie niet verder uitgevoerd.
Indien dit niet het geval is kan de operatie beginnen. De operatie vindt plaats via een grotere snede in de bovenbuik of, wanneer er geopereerd wordt met behulp van de operatierobot, via enkele kleine sneetjes. Of u geopereerd kunt worden met de robot is afhankelijk van vele factoren die de chirurg met u voor de operatie bespreekt.
De chirurg verwijdert de kop van de alvleesklier en de hele twaalfvingerige darm die daar direct tegenaan ligt. Ook de galblaas en een deel van de galgang worden verwijderd. Daarnaast wordt er een klein stukje van de maag verwijderd. Het overgebleven deel van de maag, galwegen en alvleesklier hecht de chirurg aan de dunne darm vast. Tevens worden omliggende lymfklieren verwijderd. De operatie duurt gemiddeld tussen de 4 en 6 uur.
Vlak na de ingreep
Informeren contactpersoon
Uw naasten willen natuurlijk weten hoe de operatie is gegaan. De chirurg die de operatie uitvoert belt na de ingreep uw contactpersoon om hem of haar hierover in te lichten.
Intensive Care/PACU
- Na de operatie blijft u op de Intensive Care/PACU.
- Zodra u niet meer beademd hoeft te worden, wordt het beademingsbuisje verwijderd.
- Er is steeds een verpleegkundige aanwezig die u nauwlettend in de gaten houdt.
- U krijgt medicijnen tegen de pijn en uw hartslag, bloeddruk en urineproductie worden regelmatig gecontroleerd.
Bezoek op de IC/PACU
Als de chirurg na de operatie uw contactpersoon heeft gebeld, mag deze naar het ziekenhuis komen om u te bezoeken. Hij of zij kan bij de receptie in de hal vragen naar de familiebegeleider van de Intensive Care. Deze familiebegeleider regelt het bezoek van uw contactpersoon aan u. Wanneer u de volgende dag weer op de verpleegafdeling bent, gelden de reguliere bezoektijden en kan het bezoek gewoon naar binnen komen.
Complicaties
Algemeen
Net als bij iedere grote buikoperatie is er kans op algemene complicaties. Dit zijn bijvoorbeeld een wondinfectie, blaasontsteking, trombose, longontsteking, longembolie, verklevingen of een maagzweer. Meestal kan dit met medicatie worden behandeld. Bij een wondinfectie moet soms een deel van de nietjes worden verwijderd en wordt de open wond dagelijks schoongespoeld.
Naadlekkage
Een complicatie die bij de Whipple-operatie kan ontstaan is een lekkage bij de verbinding van de geopereerde organen (naadlekkage). Daarbij lekt er alvleeskliersap, maagsap, dunnedarmsap, of gal in de buik. Als dat gebeurt ontstaat er vaak een ontsteking in het operatiegebied.
Bij lekkage is het belangrijk dat de drains, die tijdens de operatie achtergelaten worden in de buik, dit lekkende vocht geheel naar buiten afvoeren. Daarmee verloopt de lekkage relatief mild en kan zonder operatie of andere interventie genezen. Maar als dit onvoldoende gebeurt, kunt u heel ziek worden, soms met heropname op de Intensive care. U krijgt dan altijd intraveneuze antibiotica. Vaak moet er dan een extra drain worden geplaatst via een punctie in de buik of moet u opnieuw worden geopereerd. Naadlekkages genezen uiteindelijk meestal vanzelf, maar dit kan soms vele weken duren. Al die tijd moet een drain in de buik blijven zitten die het vocht naar buiten de buik afvoert. Heel zelden is de naadlekkage van de alvleesklier niet met extra drains onder controle te krijgen en wordt u ernstig ziek. Dan moet soms ook de staart van de alvleesklier operatief worden verwijderd, waardoor u voor altijd insuline-afhankelijk (diabetespatiënt) wordt.
Vertraagde maaglediging
Na de operatie leegt de maag zich soms tijdelijk onvoldoende. Hierdoor wordt het eten belemmerd en kunt u misselijk zijn. We noemen dit vertraagde maaglediging of gastroparese. Bij deze operatie is de kans hierop ongeveer 30%. Een vertraagde maaglediging gaat vanzelf over, maar dit kan soms dagen tot weken duren. Al die tijd krijgt u dan voeding via een slang, een zogenaamde voedingssonde. U verblijft dan langer in het ziekenhuis.
Chyluslekkage
Via de drains kan er lymfevocht (chylus) vanuit het wondgebied in de buik naar buiten lekken. De aanmaak van lymfevocht wordt gestimuleerd door een normale voedselinname. Om de lekkage op te heffen is het daarom nodig om vetarm te eten (het MCT-dieet). De lekkage zal dan vanzelf overgaan. In een enkel geval is het noodzakelijk om voeding via de bloedbaan te geven (TPV) waarbij dan niet gegeten mag worden.
Nabloeding
Een nabloeding kan optreden in de eerste dagen na de operatie. Soms is hiervoor een operatie nodig, maar meestal stopt de bloeding vanzelf. Vaak is wel een bloedtransfusie nodig. Heel zelden kan een nabloeding veel later optreden, na enkele weken (meestal in combinatie met een langer bestaande naadlekkage) en kan dan ernstig verlopen.
Heroperatie of andere procedures
In geval van een ernstige complicaties kan opnieuw een operatie of een andere interventie (bijvoorbeeld een endovasculaire procedure, endoscopie, punctie, of drainplaatsing) noodzakelijk zijn.
Operatiesterfte (mortaliteit)
Er is een kleine kans om aan de operatie te overlijden (1-2%), wanneer er ernstige complicaties optreden. Dit risico is relatief wat hoger voor oudere mensen met een beperkte conditie en met bijkomende aandoeningen, zoals hart- of longziekten.
Nazorg
Lees meer over de nazorg bij uw behandeling
Weer op de verpleegafdeling
Wanneer alles goed gaat, gaat u de dag na de operatie weer terug naar de verpleegafdeling Chirurgie. Anders dan op de Intensive Care/PACU is hier niet doorlopend een verpleegkundige op uw kamer aanwezig. Met de bel op uw nachtkastje kunt u wel op elk moment om hulp vragen.
Op de verpleegafdeling komt de afdelingsarts elke dag bij u langs. Vragen over uw ziekte, behandeling en herstel kunt u dan aan hem stellen. De arts geeft aan wanneer de urinekatheter en de wonddrains kunnen worden verwijderd.
Het infuus houdt u totdat u voldoende zelf kunt drinken en eten en u geen medicijnen meer nodig heeft die via een infuus moeten worden gegeven.
Activiteiten op de afdeling
Langzaam kunt u zichzelf steeds meer verzorgen. De verpleegkundige helpt u bij de dingen die u zelf nog niet kunt.
Soms komt u even uit uw bed, in de stoel. Dat is belangrijk om complicaties na de operatie te voorkomen (zoals trombose en longontsteking).
De fysiotherapeut komt bij u langs om ademhalingsoefeningen te doen en om uw activiteiten langzaam uit te breiden.
Pijnstilling op de afdeling
Via het slangetje in uw rug (de epiduraalpomp) krijgt u continu pijnstillende middelen toegediend. Als u toch nog pijn heeft, kunt u de verpleegkundigen of uw arts om extra pijnstilling vragen. Wij werken met pijnmeting.
Medicijnen op de afdeling
Als u thuis medicijnen gebruikte van de huisarts of van de specialist, dan hoort u van de afdelingsarts of u deze na de operatie moet blijven gebruiken.
Eten en drinken op de afdeling
Als u nog een maaghevel heeft, wordt hier eerst een dopje op geplaatst. Daarna mag u wat gaan drinken en/of eten; als u niet misselijk wordt en er sprake is van een goede maaglediging dan mag de maaghevel verwijderd worden. Soms komt het voor dat de maagontlediging verstoord is na de operatie, dit wordt ook wel een gastroparese genoemd. In dit geval zal de maaghevel nog in moeten blijven tot er weer sprake is van een goede maaglediging.
Wondverzorging op de afdeling
De verpleegkundige verzorgt elke dag uw wond. 24 uur na de operatie haalt de verpleegkundige het verband van de wond. U mag met de hechtingen douchen. Gebruik geen zeep direct op de wond. Dep de wond na het douchen voorzichtig droog met een schone handdoek.
Soms gebruikt de chirurg oplosbare hechtingen. Die verdwijnen vanzelf en hoeven dus niet te worden verwijderd. De verpleegkundige kan u vertellen welke hechtingen voor uw wond zijn gebruikt.
Bloedsuikercontrole op de afdeling
De eerste dagen na de operatie zal de verpleegkundige uw bloedsuiker controleren door middel van een vingerprikje. Tijdens de operatie wordt een deel van uw alvleesklier verwijderd. De alvleesklier reguleert uw bloedsuiker. Soms kan het voor komen dat het overgebleven deel alvleesklier hier niet meer voldoende toe in staat is en uw bloedsuikers gaan schommelen. Dit wordt ook wel diabetes genoemd. Als dit het geval is, kan er gestart worden met medicatie. Een diabetesverpleegkundige gaat u hierin begeleiden.
Begeleiding op de afdeling
Een alvleesklieroperatie is ingrijpend. Het is medisch gezien een grote operatie, waar uw lichaam lange tijd van moet herstellen. Ook kunnen u en uw naasten zich bang of onzeker voelen. Aarzel niet om een beroep te doen op de verpleegkundigen, maatschappelijk werker of geestelijke verzorging wanneer u steun nodig heeft. De verpleegkundige brengt u graag in contact met de juiste persoon.
Uitslag
Tijdens de operatie verwijdert de chirurg een gedeelte van de (of gehele) alvleesklier en eventueel ook wat weefsel dat eromheen ligt. Deze weefsels worden daarna onderzocht in het laboratorium. Over het algemeen duurt dit onderzoek 7 tot 10 dagen.
Wanneer de weefseluitslag tijdens uw opname bekend is, wordt u hiervan op de hoogte gebracht. Hiervoor wordt dan een gesprek gepland. Ook uw eventuele verdere behandeling zal uw arts dan met u bespreken.
Mocht de uitslag van het weefselonderzoek tijdens uw opname nog niet bekend zijn, dan bespreekt uw arts deze tijdens uw bezoek aan de poli met u.
Weer thuis
Na de operatie kunt u thuis uw dagelijkse activiteiten langzaam maar zeker weer oppakken. Goede eet- en leefgewoonten kunnen de genezing bevorderen. Ook regelmatig rust nemen zal uw herstel ten goede komen. Voordat u met ontslag gaat zullen de arts, de verpleegkundige en de diëtist deze richtlijnen voor thuis met u doorspreken.
Eten en drinken thuis
U kunt gewoon de dingen eten die u voor de operatie ook lekker vond. U hoeft dus geen dieet te volgen. Sommige voedingsmiddelen vallen misschien minder goed op dit moment. Iets wat u nu nog niet zo goed verdraagt, kunt u altijd later nog eens proberen.
Om een te vol gevoel te vermijden, is het raadzaam kleine maaltijden te gebruiken en deze meer te verspreiden over de dag. Eet dus naast 3 hoofdmaaltijden 3 tot 4 tussenmaaltijden.
Uw gewicht
Uw gewicht zal na uw ontslag uit het ziekenhuis niet onmiddellijk toenemen. Probeer uw huidige gewicht in ieder geval te handhaven. Aankomen lukt vaak niet meteen doordat u misschien minder kunt eten en sneller een vol gevoel heeft. De diëtist bespreekt indien nodig aanvullende adviezen met u voor een dieet met extra energie (calorieën) en eiwit. Wij adviseren u om u thuis 1 x per week te wegen. Mocht u afvallen, neem dan contact op met de diëtist. Ook met vragen over voeding kunt u bij hem of haar terecht.
Verminderde spijsverteringsfunctie
De operatie aan de alvleesklier is een grote ingreep die niet altijd zonder gevolgen blijft voor de spijsverteringsfuncties. Na de operatie kunnen de in de alvleesklier gevormde spijsverteringsenzymen ontbreken of onvoldoende aanwezig zijn. Hier kunt u zo nodig medicatie voor krijgen. De zogenaamde pancreasenzymen worden standaard postoperatief gegeven. Deze capsules moeten tijdens de maaltijd ingenomen worden om de vertering van het voedsel te verbeteren. De verpleegkundig specialist of dietist begeleidt u hierbij.
Wondverzorging thuis
De wond geneest grotendeels binnen 10 dagen. De volledige wondgenezing duurt echter zo’n zes weken. U hoeft de wond thuis niet speciaal te verzorgen. Er hoeft ook geen verband meer op. U mag met uw wonden gewoon douchen. Ook in bad gaan is toegestaan na zes weken. Dep de wond na afloop goed droog met een schone handdoek.
Wondontsteking
In een enkel geval kan de wond ontstoken raken. Dit komt niet vaak voor. Neem contact op met uw huisarts als:
- De huid rondom uw wond rood wordt of warm voelt
- De pijn aan uw wond toeneemt
- Er pus uit uw wond komt
- U een temperatuur heeft boven de 38,5 graden
- U aanhoudend braakt of misselijk bent, niets kunt eten of afvalt
- U langdurig (meer dan 2 dagen) diarree heeft
- U langdurig geen ontlasting heeft
- U aanhoudende pijn in uw buik heeft
- u zich onzeker voelt of vragen heeft over lichamelijke problemen;
- u psychologische ondersteuning nodig heeft.
Uw huisarts beslist dan of een bezoek aan de poli wenselijk is.
Lichamelijke inspanning thuis
- Wanneer u weer thuis bent, kunt u uw dagelijkse activiteiten geleidelijk uitbreiden tot uw normale niveau. Forceer niets, neem regelmatig rust en let op wat uw lichaam aankan. Bouw op deze manier uw activiteiten regelmatig op.
- Zwaar lichamelijk werk en tillen zorgen voor extra druk op de wond. Dit moet u de eerste 6 weken na de operatie vermijden (in deze periode maximaal vijf kilo tillen).
- Hevig hoesten of persen is om dezelfde reden niet goed voor de wond. Geef, als u moet hoesten of als u ontlasting heeft, tegendruk door uw hand of een kussentje tegen de wond te duwen. Na 6 weken hoeft dit niet meer.
- Roken heeft een negatief effect op de wondgenezing en veroorzaakt hoestbuien. Daarom kunt u beter de eerste 6 weken na de operatie niet roken.
- Auto rijden is geen probleem wanneer u geen morfinetabletten meer slikt.
- Houd er rekening mee dat het maanden kan duren voordat u zich weer aangesterkt voelt. Over het algemeen hebben mensen 3-6 maanden nodig om zich weer een beetje ‘de oude’’ te voelen.
Seks
Er zijn geen medische bezwaren om uw seksuele gewoontes van voor de operatie weer op te pakken. Hierbij geldt hetzelfde als bij de overige lichamelijke inspanningen: luister vooral goed naar de mogelijkheden van uw lichaam. Wanneer u vragen heeft op dit gebied, bespreek ze dan met uw huisarts. Er is ook een brochure beschikbaar, genaamd ‘Kanker en seksualiteit’. Op de afdeling is deze folder aanwezig, maar u kunt deze ook bij het KWF aanvragen.
Sport
- Als u zich voldoende zeker voelt, mag u gelijk na ontslag uit het ziekenhuis weer wandelen en fietsen.
- Zwemmen of de sauna bezoeken mag u weer wanneer de wond geheel dicht is, dus na ongeveer 6 weken.
- Krachtsporten en andere sporten waarbij veel druk op de buik en het wondgebied wordt uitgeoefend moet u de eerste weken vermijden.
Medicijnen thuis
- Wanneer u thuis medicijnen moet gebruiken, dan komt voor het ontslag de apothekersassistent van de St. Antonius Apotheek bij u langs om de medicatie voor thuis door te nemen. Zij zorgt ervoor dat u de juiste medicatie mee naar huis krijgt.
- Als u pijn heeft, kunt u paracetamol nemen; de dosering is 4x daags 1000 mg.
- Mocht thuis blijken dat u zwaardere pijnstilling nodig heeft dan paracetamol, bespreek dit dan met uw verpleegkundig specialist of met uw huisarts.
- Als u twijfelt over het wel of niet innemen van bepaalde medicijnen, bespreek ook dit dan met uw huisarts of met uw verpleegkundig specialist tijdens uw bezoek aan de polikliniek.
Ondersteuning thuis
De diagnose ‘kanker’ en de operatie die u heeft ondergaan, kunnen diep in uw leven ingrijpen. Dit geldt ook voor de mensen in uw omgeving. U zult zich na thuiskomst op een nieuwe levenssituatie moeten instellen. Het kan gebeuren dat de verwerking van uw ervaringen pas begint als u weer thuis bent.
Het delen van uw ervaringen en gevoelens met anderen kan dan raadzaam zijn. Ook kan het u helpen om bij dit proces hulp te zoeken bij uw huisarts, geestelijke verzorging of bij het maatschappelijk werk.
Schroom niet om voor overleg over hulpmogelijkheden te bellen naar de verpleegkundig specialist, een maatschappelijk werker of met de geestelijke verzorging van de afdeling.
Expertise en ervaring
Het St. Antonius heeft veel expertise op het gebied van alvleesklieroperaties. Wij zien patiënten die verwezen worden van binnen en buiten de regio met ziekten van de alvleesklier, waaronder alle verschillende stadia van alvleesklierkanker.
Wanneer uw huisarts vermoedt dat sprake is van alvleesklierkanker en u naar ons verwijst, komt u bij ons Kankercentrum bij een maag-darm-leverarts (MDL-arts) of chirurg. Wanneer de alvleesklierkanker behandeld wordt met een operatie, wordt deze gedaan door een ervaren gastro-enterologisch chirurg (GE-chirurg), gespecialiseerd in operaties in de buik en alvleesklierkanker operaties. Ook zal een verpleegkundig specialist u bijstaan in alle fasen van het traject naar diagnose en behandeling.
Het St. Antonius werkt voor de behandeling van alvleesklierkanker met diverse ziekenhuizen in de regio samen binnen het Regionaal Academisch Kankercentrum Utrecht (RAKU). Ook doen we wetenschappelijk onderzoek naar de beste behandeling van deze ziekte.
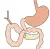
Over de alvleesklier
De alvleesklier (ook wel de pancreas) is een langgerekte trosvormige klier die een belangrijke rol speelt bij de spijsvertering. De alvleesklier is ongeveer 1 tot 3 centimeter dik en 12 tot 15 centimeter lang. De alvleesklier ligt achter in de bovenbuik, aan de onderzijde van de alvleesklier ligt de dunne darm.
Lees meer over functie alvleesklier
De alvleesklier heeft 2 belangrijke functies:
Spijsvertering (exocriene functie)
De alvleesklier produceert spijsverteringssappen. Deze sappen bevatten enzymen die nodig zijn voor de vertering van eiwitten, suikers en vetten. De spijsverteringsenzymen in het alvleeskliersap werken in op de voedselbrij in de dunne darm, hierbij komen belangrijke voedingsstoffen vrij. Deze voedingsstoffen kunnen vervolgens via de wand van de dunne darm in ons lichaam worden opgenomen.
Bloedsuiker regulatie (endocriene functie)
Daarnaast heeft de alvleesklier een belangrijke functie bij het regelen van de bloedsuikerspiegel. In de alvleesklier zitten kleine klieren die onder andere het hormoon insuline en glucagon produceren. Deze kliertjes heten de Eilandjes van Langerhans. Deze kliertjes geven hun hormonen direct aan het bloed af, waardoor het bloedsuikergehalte in het lichaam in evenwicht blijft.
Alvleesklier voor de operatie

Alvleesklier na de operatie
Veilige zorg in het ziekenhuis
In het St. Antonius Ziekenhuis staat veiligheid voorop. Onze medewerkers doen er alles aan om uw bezoek aan het ziekenhuis zo goed mogelijk te laten verlopen. Help ons a.u.b. om goed voor u te zorgen door ons te vertellen:
Lees meer over veilige zorg in het ziekenhuis
- Welke medicijnen u gebruikt.
- Of u allergieën heeft.
- Of u (mogelijk) zwanger bent.
- Als u iets niet begrijpt.
- Wat u belangrijk vindt.
- Als u iets ziet wat niet schoon is.
Bereid uw gesprek met uw zorgverlener goed voor. Voor tips: Begin een goed gesprek
Op de website van de Nederlandse Patiëntenfederatie leest u meer over hoe u zelf kunt bijdragen aan veilige zorg.
Meer informatie
Patiëntenverenigingen
Voor veel aandoeningen bestaan er patiëntenverenigingen. Deze geven nadere voorlichting, kunnen u in contact brengen met ‘lotgenoten’ en organiseren allerlei activiteiten. Veel verenigingen geven brochures of tijdschriften uit. Enkele voorbeelden zijn:
- De Maag- Lever-Darmstichting
- Stichting Jongeren en Kanker (SJK)
- Vereniging Ouders, Kinderen en Kanker (VOKK)
- KWF Kanker Infolijn, T 0800 022 66 22 (gratis), (ma-vrij: 9.00-12.30 en 13.30-17.00 uur);
- Lisa Waller Hayes Foundation Het Lisa Waller platform biedt informatie over alvleesklierkanker en inspiratie voor zowel patiënten als hun dierbaren en zet zich actief in voor de bevordering van wetenschappelijk onderzoek naar alvleesklierkanker.
Websites
Informatie over vermoeidheid
Heeft u vermoeidheidsklachten door uw aandoening? Hierover is de volgende informatie beschikbaar bij het KWF:
