Barrett slokdarm: behandeling met radiofrequente ablatie
Contact
Bij een Barrett slokdarm is de binnenkant van het onderste deel van de slokdarm veranderd door langdurig contact met maagzuur. Deze verandering kan leiden tot dysplasie (een voorstadium van kanker). Dit kan goed behandeld worden met radiofrequente ablatie.
De slokdarm is aan de binnenkant bekleed met slijmvlies. Als er (jarenlang) regelmatig maagzuur in de slokdarm omhoog komt, kan dit slijmvlies veranderen. Het is alsof het slijmvlies van de maag in de slokdarm omhoog is gegroeid. Dit wordt een Barrett slokdarm genoemd.
Een Barrett slokdarm geeft een verhoogde kans op slokdarmkanker. Ongeveer 3 van de 100 mensen met Barrett krijgen slokdarmkanker. Slokdarmkanker is goed te behandelen, als deze vroeg wordt ontdekt. Dysplasie is een voorstadium van kanker. Er zijn 2 soorten dysplasie:
- Laaggradige dysplasie
- Hooggradige dysplasie
Bij hooggradige dysplasie is er meer ‘onrust in de cellen’ dan bij laaggradige dysplasie. Dat wil zeggen dat de cellen zich minder als normale cellen gedragen.
Om er vroeg bij te kunnen zijn, is het belangrijk dat mensen met een Barrett slokdarm zich regelmatig laten onderzoeken. Dat gebeurt met behulp van een onderzoek, waarbij de arts met een endoscoop in de slokdarm kijkt. Een endoscoop is een flexibele slang met een cameraatje op het eind. Hiermee kan de arts de slokdarm, de maag en de darmen bekijken. De endoscoop bevat naast een cameraatje ook een werkkanaal waar kleine instrumenten doorheen kunnen.
Op deze pagina snel naar
Meer over radiofrequente ablatie
Wat betekent radiofrequente ablatie (RFA)?
Bij Radiofrequente Ablatie (vanaf nu RFA genoemd) wordt het meest oppervlakkige laagje van de slokdarmwand kortdurend sterk verhit, waardoor dit laagje afsterft. Hierna zal de slokdarm genezen en groeit het oorspronkelijke slijmvlies terug. Om het herstel te bevorderen krijgt de patiënt na de RFA-behandeling goede zuurremmende medicatie. RFA van de slokdarm wordt endoscopisch uitgevoerd.
Radiofrequente straling maakt deel uit van het elektromagnetische spectrum. Het gaat hier om golven met een hoge frequentie (veel trillingen per seconde). Licht en radiogolven zijn andere voorbeelden van elektromagnetische straling. Het gaat hier dus niet om radioactieve straling. Ablatie betekent ‘branden’.
Voorbereiding
Eten en drinken
Voor het onderzoek is het van belang dat u nuchter bent. Houd u daarom aan onderstaande voorschriften.
Als het onderzoek in de ochtend is (voor 12.00 uur)
- U mag de avond voor het onderzoek vanaf middernacht niets meer eten.
- U mag nog wel drinken (alleen water en thee), tot 2 uur voor het onderzoek.
- Vanaf 2 uur voor het onderzoek mag u niets meer drinken (ook geen slokjes water!). U moet vanaf dan dus compleet nuchter zijn.
Als het onderzoek in de middag is (na 12.00 uur)
- U mag ‘s morgens om 07.00 uur nog een licht ontbijt (1 of 2 beschuiten met zoet beleg en thee of zwarte koffie).
- U kunt uw eventuele medicijnen gewoon innemen bij uw ontbijt.
- Na het lichte ontbijt mag u niets meer eten.
- Drinken mag u nog wel (alleen water en thee) tot 2 uur voor het onderzoek.
- Vanaf 2 uur voor het onderzoek mag u niets meer drinken (ook geen slokjes water!). U moet vanaf dan dus compleet nuchter zijn.
Bloedverdunners
Of bloedverdunners gestaakt dienen te worden voorafgaand aan het onderzoek verschilt per patiënt. Uw arts bespreekt met u of u de bloedverdunners enkele dagen voor het onderzoek moet stoppen. Uw arts overlegt daarvoor eventueel met de maag-darm-leverarts.
Heeft u geen instructies gehad van uw arts? Neem dan uiterlijk 7 dagen voor het onderzoek contact op met de arts die het onderzoek voor u heeft aangevraagd.
Meld uw medicijngebruik ook bij de arts die het onderzoek uitvoert.
Bekende bloedverdunnende middelen zijn acenocoumarol (Sintrom®), fenprocoumon (Marcoumar®), clopidogrel (o.a. Plavix® en Grepid®), ), rivaroxaban (Xarelto®), dabigratan (Pradaxa®), apixaban (Eliquis®), ticagrelor (o.a. Brilique® en Possia®), dypiridamol (Persantin®), carbasalaatcalcium (Ascal®) en acetylsalicylzuur.
Diabetesmedicatie
Als u diabetespatiënt bent, moeten uw medicijnen mogelijk aangepast worden tijdens de voorbereiding van dit onderzoek. Misschien kunt u uw medicijnen later nemen of overslaan. Overleg met uw arts die het onderzoek voor u heeft aangevraagd, met uw internist of met uw huisarts.
Overige medicijnen
ls u andere medicijnen slikt, mag u die tot 2 uur voor het onderzoek innemen met een slokje water, tenzij dit anders met u is afgesproken. U kunt het innemen van uw medicijnen wellicht ook uitstellen tot na het onderzoek. Overleg dit met uw arts.
Let op: Stop uw medicijnen nooit op eigen initiatief! Overleg altijd met uw arts.
Zwangerschap
Bent u (mogelijk) zwanger? Laat dit dan zo snel mogelijk aan ons weten.
Kleding
Wij raden u aan tijdens het onderzoek comfortabel zittende kleding te dragen, die u gemakkelijk aan- en uit kunt trekken.
Begeleider en vervoer
Het is altijd prettig als er iemand met u mee komt. Deze begeleider kan in het ziekenhuis op u wachten. Indien nodig, dan kan hij/zij meeluisteren naar de informatie die u na het onderzoek krijgt.
Als u bij dit onderzoek een ‘roesje’ heeft gekregen, dan mag u na het onderzoek niet zelf naar huis rijden of anders deelnemen aan het verkeer. Het is daarom noodzakelijk dat u vooraf regelt dat iemand u naar huis brengt na het onderzoek.
Mijn Antonius-account aanmaken
Mijn Antonius is het beveiligde online patiëntenportaal van het St. Antonius Ziekenhuis. Heeft u nog geen account? Dan is het handig als u er een aanmaakt. Op onze webpagina Mijn Antonius leest en ziet u hoe u dit eenvoudig doet.
Afzeggen
Bent u verhinderd voor de behandeling? Laat het ons dan zo snel mogelijk weten. Neem hiervoor telefonisch contact op met de afdeling waar de behandeling plaatsvindt.
Behandeling
Sedatie (roesje)
De behandeling gebeurt onder sedatie ('roesje' of propofol-sedatie). Er is met u afgesproken welke sedatie u krijgt. Meer hierover kunt u lezen op onze webpagina's:
Lees deze informatie goed door!
Vlak voor de behandeling
- 15 minuten voor het afgesproken tijdstip meldt u zich bij de balie van de afdeling Endoscopie.
- Een verpleegkundige of gastvrouw/heer haalt u op en begeleidt u naar uw bed op de Dagbehandeling.
- U krijgt een infuus (een dun buisje in een bloedvat), meestal in uw arm. Door dit infuus kan de arts of verpleegkundige u medicijnen geven.
De ingreep zelf
- Wij brengen u in uw bed naar de behandelkamer. We vragen u uw eventuele gebitsprothese uit te doen.
- U krijgt een drankje dat het schuimen van de maaginhoud tegengaat.
- Uw keel wordt verdoofd met een spray met bananensmaak. Dit vermindert de braakreflex. De meeste mensen vinden het sprayen van de keel niet prettig, maar het is wel belangrijk.
- U krijgt via het infuusnaaldje een slaapmiddel en eventueel een pijnstiller of andere medicatie toegediend.
- U krijgt een beschermring (bijtring) in uw mond om uw tanden en de endoscoop te beschermen.
- De scoop wordt via de mond ingebracht.
- U wordt gevraagd tijdens het inbrengen van de scoop een ‘slikbeweging’ te maken om het doorschuiven van de scoop makkelijker te maken. U hoeft niet bang te zijn om te stikken, de scoop laat de luchtpijp vrij.
- Via de scoop wordt lucht ingeblazen, zodat de arts uw slokdarm, maag en twaalfvingerige darm goed van binnen kan bekijken. Hierdoor kunt u gaan boeren. Dit is niets om u voor te schamen.
- Tijdens de behandeling kunt u slijm in uw mond krijgen. De verpleegkundige zal dit slijm, indien nodig, uit uw mond wegzuigen.
- Ook meten wij tijdens de behandeling met behulp van een knijpertje op uw oor of vinger uw hartslag en het zuurstofgehalte in uw bloed.
- Zo nodig neemt de arts met de scoop een stukje weefsel weg (biopt) voor microscopisch onderzoek. Dit is niet pijnlijk.
Bij de radiofrequente ablatie (RFA) verhitten we het meest oppervlakkige laagje van de slokdarmwand even heel sterk. Daardoor sterft dat laagje af en groeit er nieuw, gezond weefsel terug. Voor het beste resultaat zijn er gemiddeld 3 RFA behandelingen nodig met tussenpozen van 2 tot 3 maanden. De eerste behandeling gebeurt met een RFA ballon. Bij de volgende behandelingen gebruiken we een kleiner ablatie-apparaatje dat op de endoscoop kan worden vastgemaakt.
Als er zichtbare afwijkingen in de slokdarm zijn, worden die meestal eerst verwijderd door middel van endoscopische resectie. Daarna wordt de rest van het aangedane slijmvlies weggehaald met RFA. Het komt ook voor dat patiënten geen zichtbare afwijkingen hebben, maar wel dysplasie (vastgesteld met een microscoop). Deze patiënten krijgen alleen een RFA behandeling.
Om het herstel te bevorderen, krijgt u na de behandeling goede zuurremmende medicatie.
Behandeling met een RFA-ballon
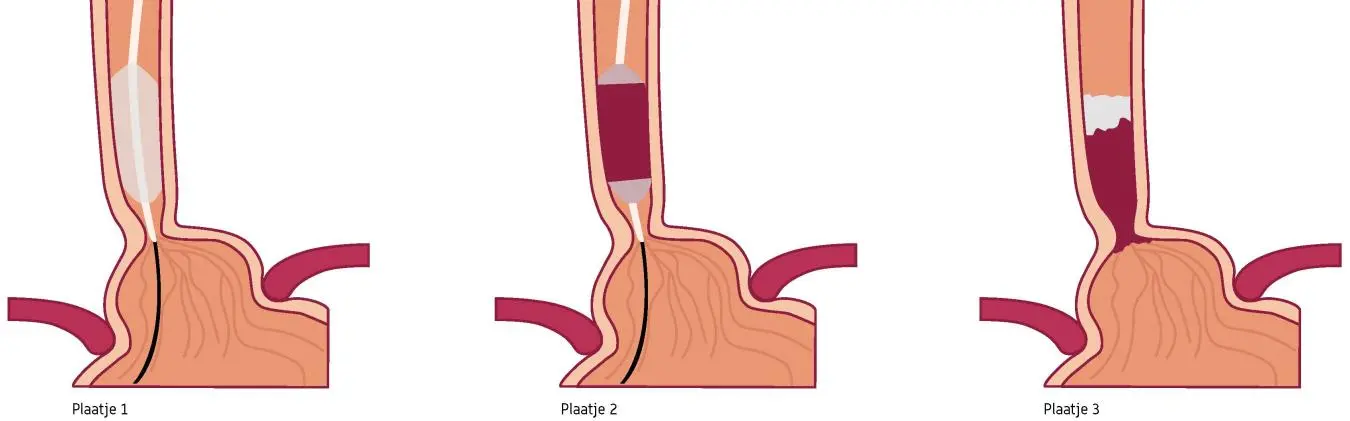
Barrett slokdarmbehandeling met RFA ballon
Bij deze methode gebruiken we een ballon waar een dunne metalen draad omheen zit. Als de ballon aan wordt gezet, verhit deze draad het aangetaste weefsel.
De behandeling gaat als volgt:
- De arts beoordeelt eerst de slokdarm met de endoscoop.
- Hierna verwijdert de arts de endoscoop en plaatst de RFA ballon in de slokdarm.
- Vervolgens wordt ook de endoscoop weer ingebracht, zodat de arts kan zien dat de ballon op de juiste plek blijft.
- Om de behandelballon is een dun metalen draad gewikkeld (de electroden) die de warmte afgeeft. De RFA ballon wordt gedurende ongeveer 1 seconde ingeschakeld waardoor de slokdarmwand wordt verhit (zie plaatje 2).
- Afhankelijk van de lengte van de Barrett slokdarm verplaatst de arts de ballon en verhit de slokdarm nog een keer.
- Als de hele Barrett slokdarm is behandeld, zal de ballon worden verwijderd en wordt het behandelde gebied schoongemaakt (zie plaatje 3).
- Vervolgens herhaalt de arts de behandeling en worden er foto’s genomen.
Duur behandeling
De hele behandeling duurt ongeveer 30 minuten. De voorbereidingen voor de behandeling duren ongeveer 15 minuten. Het uitslapen na het onderzoek duurt ongeveer 1 tot 1,5 uur.
RFA-behandeling met een ablatie-apparaatje op de endoscoop
Als na de eerste behandeling met de RFA-ballon de slokdarm is genezen, zijn er meestal nog kleine plekjes Barrett slijmvlies over. Dit komt omdat de RFA ballon niet overal contact heeft gehad met de slokdarmwand. Deze resterende plekjes behandelen we met een apparaatje dat we op de endoscoop kunnen bevestigen (zie afbeelding 4). Op dit apparaatje zit (net als op de ballon) een metalen draadje dat warmte afgeeft.
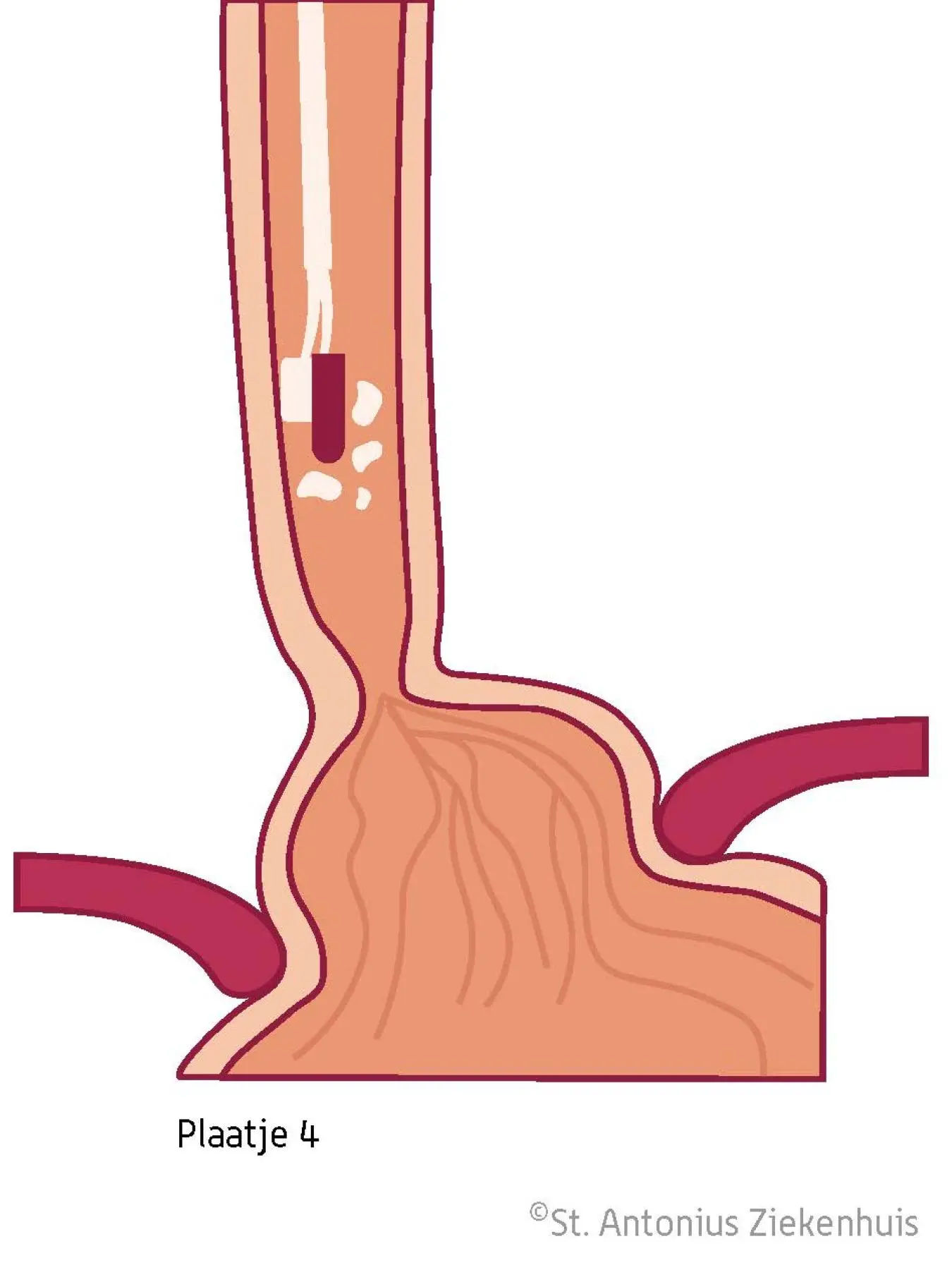
Barrett slokdarmbehandeling met RFA apparaatje
De behandeling gaat als volgt:
- De arts brengt het apparaatje naar de plekjes die behandeld moeten worden.
- Vervolgens schakelt hij het apparaatje in, waardoor de slokdarmwand wordt verhit.
Duur behandeling
De behandeling zelf duurt ongeveer 30 minuten. De voorbereidingen voor de behandeling duren ongeveer 15 minuten. Het uitslapen na het onderzoek duurt ongeveer 1 tot 1,5 uur.
Na de behandeling
- Na afloop van de behandeling gaat u terug naar de Dagbehandeling waar u nog ongeveer 1 tot 1,5 uur uit kunt slapen.
- De arts vertelt u op de Dagbehandeling hoe de behandeling is gegaan. De meeste patiënten gaan daarna naar huis.
- Houd er rekening mee dat u, in verband met de sedatie, niet zelf naar huis mag rijden. Laat u door een bekende van u ophalen en thuis brengen. Alleen naar huis gaan met een taxi of openbaar vervoer is ook niet toegestaan.
- In sommige gevallen vindt de arts het beter dat u een nachtje wordt opgenomen, bijvoorbeeld als er tijdens de behandeling een kleine bloeding is ontstaan, of als u op leeftijd bent of geen goede gezondheid heeft. Neem daarom altijd voor de zekerheid wat spulletjes mee voor de nacht, zoals nachtkleding, toiletspullen en eventuele medicijnen.
Nazorg
Medicatie
U krijgt medicijnen voorgeschreven die zorgen dat het maagzuur zo min mogelijk op het behandelde gebied kan inwerken. Daardoor kan de wond in uw slokdarm goed genezen. Het is dan ook heel belangrijk dat u de medicijnen precies volgens de voorschriften inneemt. U krijgt het recept en de instructies na de behandeling mee.
Pijnklachten
De eerste uren na de behandeling kunt u last hebben van een opgeblazen gevoel en pijn in uw buik. Dit komt doordat er tijdens de behandeling lucht in de slokdarm, maag en darmen wordt geblazen.
De oppervlakkige brandwond in uw slokdarm kan een stekende pijn in uw bovenbuik en/of achter uw borstbeen veroorzaken. Deze pijn vermindert meestal een aantal dagen na de behandeling. Maar soms kan de pijn 1 tot 2 weken aanhouden. Na de behandeling krijgt u informatie mee over wat u kunt doen bij pijnklachten.
Eten en drinken
- Na de behandeling moet u de rest van de dag een dieet volgen van water, limonade en eventueel wat lauwe thee of bouillon.
- De dag na de behandeling mag u in principe alles weer eten en drinken. We raden u wel aan te beginnen met zacht voedsel zoals vla, yoghurt en brood zonder korstjes. Pittig gekruide, zure en hete gerechten kunt u de eerste 2 weken beter vermijden.
Vervolgafspraken
Ongeveer 2 weken na de behandeling volgt er een telefonische afspraak met de verpleegkundig specialist Barrett, waarin wordt doorgesproken hoe het op dat moment met u gaat en hoe het vervolg van de behandeling er uit zal zien.
Er zijn doorgaans 3 RFA behandelingen, met tussenpozen van 2 a 3 maanden, nodig om al het Barrett slijmvlies weg te krijgen. Als het gehele behandeltraject achter de rug is, wordt gecontroleerd of al het Barrett slijmvlies ook echt weg is. Er worden dan biopten (kleine hapjes) uit de slokdarmwand genomen op de plek waar het Barrett slijmvlies zat. Deze biopten worden door de patholoog beoordeeld.
Risico's en complicaties
Bij RFA ontstaat er een oppervlakkige brandwond in de slokdarm. Dit kan zorgen voor irritatie van de keel en pijn achter het borstbeen. Verder hebben patiënten weinig of geen klachten na de behandeling. De kans op complicaties is zeer klein. In theorie kunnen er toch complicaties optreden zoals:
- Bloeding;
- Vernauwing van de slokdarm;
- Perforatie (een gaatje in de slokdarmwand);
- Beschadiging van keel of stembanden.
Tot nu toe zijn deze complicaties in de praktijk echter niet gemeld. De kans dat dergelijke complicaties optreden, lijkt dus klein.
Wanneer contact opnemen?
Neem direct contact met ons op als:
- u na de behandeling bloed opbraakt of zwarte, teerachtige ontlasting heeft; er kan dan sprake zijn van een bloeding;
- u aanhoudende, erge pijn heeft in uw bovenbuik of achter het borstbeen;
- u hoge koorts heeft;
- uw eten niet goed naar uw maag ‘zakt’, maar in uw slokdarm blijft steken.
Contactgegevens
- Op werkdagen kunt u tussen 08.30 en 16.30 uur contact opnemen met de afdeling Endoscopie, via T 088 320 55 00 en vragen naar de Verpleegkundig Specalist Barrett of naar uw behandelend arts.
- ‘s Avonds, ‘s nachts en in het weekend kunt u bellen met uw huisartsenpost of met de Spoedeisende Hulp, via T 088 320 33 00. Ook kunt u bellen met de Receptie van het ziekenhuis, via T 088 320 30 00 en vragen naar de dienstdoende MDL-arts.
Expertise en ervaring
U kunt bij ons terecht voor veelvoorkomende behandelingen, maar ook voor veel complexe ingrepen. Jaarlijks behandelen wij ruim 11.000 patiënten op de poli en voeren wij gemiddeld 15.000 endoscopieën uit. Hiermee is ons MDL-centrum één van de grootste centra in Nederland.
Aandacht en persoonlijke zorg voor de patiënt staan centraal. Samen met u stellen we het best mogelijke behandelplan op. U krijgt altijd een vaste hoofdbehandelaar als aanspreekpunt. Deze behandelaar weet alles over uw behandeltraject en blijft hier nauw bij betrokken. Kankerpatiënten, hepatitispatiënten en patiënten met ontstekingsziekten van de darm (IBD) kunnen gedurende het hele traject begeleiding krijgen van een team van vaste verpleegkundigen.
Veilige zorg in het ziekenhuis
In het St. Antonius Ziekenhuis staat veiligheid voorop. Onze medewerkers doen er alles aan om uw bezoek aan het ziekenhuis zo goed mogelijk te laten verlopen. Help ons a.u.b. om goed voor u te zorgen door ons te vertellen:
Lees meer over veilige zorg in het ziekenhuis
- Welke medicijnen u gebruikt.
- Of u allergieën heeft.
- Of u (mogelijk) zwanger bent.
- Als u iets niet begrijpt.
- Wat u belangrijk vindt.
- Als u iets ziet wat niet schoon is.
Bereid uw gesprek met uw zorgverlener goed voor. Voor tips: Begin een goed gesprek (opent in een nieuwe tab)
Op de website van de Nederlandse Patiëntenfederatie (opent in een nieuwe tab) leest u meer over hoe u zelf kunt bijdragen aan veilige zorg.
