Darmoperatie
Hieronder vindt u informatie over de voorbereiding op een darmoperatie, de operatie zelf en wat u kunt verwachten na een darmoperatie.
Op deze pagina snel naar
Meer over de verschillende soorten darmoperaties
U krijgt in principe een kijkoperatie, mogelijk met hulp van een operatierobot. Als de chirurg niet genoeg zicht heeft of er te weinig ruimte is in de buik, kan het zijn dat de chirurg alsnog de buik open moet maken via een grotere snede. Dit wordt ook wel een open operatie genoemd.
Welk deel van de dikke darm precies wordt verwijderd, is afhankelijk van de plaats van de afwijking. Hieronder leest u daar meer over. U krijgt hierover ook uitleg van uw chirurg.
Let op: u krijgt een aantal afbeeldingen te zien. Daar ziet u A links op de afbeelding, maar dit deel van de dikke darm zit rechts in de buik. En andersom: u ziet deel C rechts op de afbeelding, maar dit deel zit links in de buik.
Lees meer
Dikke darm operaties
De dikke darm zit vast aan de buikwand. Voor elke dikke darm operatie geldt dat deze verbindingen tussen de darm en buikwand moeten worden losgemaakt. Dit doen we om ervoor te zorgen dat, nadat er een stuk is verwijderd, er weer een nieuwe aansluiting kan worden gemaakt. Mocht er te weinig ruimte zijn voor een nieuwe verbinding of mocht de afwijking te dicht bij de anus (kringspier) zitten, dan kan het nodig zijn om een stoma aan te leggen.
Ileocoecaal resectie
Bij deze operatie verwijdert de chirurg het laatste deel van de dunne darm en het eerste stukje van de dikke darm. Daarna hecht de chirurg de dunne darm vast aan van de dikke darm.
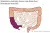
Hemicolectomie rechts
Bij deze operatie verwijdert de chirurg de rechterhelft van de dikke darm (deel A). Daarna hecht de chirurg de dunne darm vast aan deel B van de dikke darm.
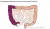
Colon transversum resectie
Bij deze operatie verwijdert de chirurg het bovenste deel van de dikke darm (deel B). Daarna hecht de chirurg de uiteinden van deel A en deel C aan elkaar.
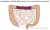
Hemicolectomie links
Bij deze operatie verwijdert de chirurg het linkerdeel van de dikke darm (deel C). Daarna hecht de chirurg deel B aan deel D. Om de afstand tussen deze delen te kunnen overbruggen, maakt de chirurg beide delen wat verder los.
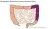
Sigmoïdresectie
Bij deze operatie verwijdert de chirurg het deel van de dikke darm dat in de bocht net boven de endeldarm zit (deel D). Daarna hecht de chirurg deel C aan deel E.
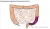
Subtotale colectomie
Soms is het nodig om de hele dikke darm te verwijderen. Een reden hiervoor kan zijn dat de hele darm is aangedaan door de ziekte of om te voorkomen dat de ziekte terugkeert in het deel van de darm dat overblijft.
Bij deze operatie verwijdert de chirurg deel A tot en met deel D. Voorafgaand aan de operatie zal de chirurg met u bespreken of er een nieuwe aansluiting wordt gemaakt tussen het laatste stukje van de dunne darm en "E", of dat er gekozen wordt voor een eindstandig dunne darmstoma.
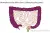
Endeldarm operaties
Als de afwijking in de endeldarm zit (het laatste deel van de dikke darm) zijn er 2 operaties mogelijk: een LAR-operatie of APR-operatie. Hieronder worden beide operaties beschreven.
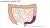
LAR-operatie (Low Anterior Resectie)
Tijdens deze operatie verwijdert de chirurg het deel van de endeldarm waar de afwijking zit. Daarna hecht hij de delen van de endeldarm weer aan elkaar vast. Als het nodig is, leggen we tijdelijk een stoma aan.
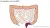
APR-operatie (Abdomino Perineale Resectie)
Als de afwijking te dichtbij de anus (kringspier) ligt, kan de chirurg de 2 delen van de endeldarm niet aan elkaar te hechten. Als dit bij u het geval is, verwijdert de chirurg het onderste deel van de endeldarm samen met de anus. Ook leggen wij een definitieve stoma aan. Een definitieve stoma is een darmuiteinde dat via een opening in de buik buiten op de huid wordt vastgehecht.
Voorbereiding
Voorbereiding op uw opname
Een goede voorbereiding is voor u en voor ons belangrijk. Op onze webpagina Opname in het ziekenhuis (bij operatie) leest u hoe u zich op uw opname voorbereidt en krijgt u informatie over de gang van zaken in ons ziekenhuis.
Voorbereidende afspraken
Chirurg
Voor de operatie heeft u een afspraak met uw chirurg. U krijgt dan uitleg over het type operatie, welk deel van de darm precies wordt verwijderd, hoe de operatie gaat, de mogelijke complicaties en waar u rekening mee kunt houden voor uw herstel.
Stomaverpleegkundige
Als de kans groot is dat u een stoma krijgt wordt voor de operatie een afspraak met de stomaverpleegkundige ingepland. U krijgt dan uitleg over wat een stoma precies is, hoe het stomamateriaal eruitziet en hoe u zelf de stoma kunt verzorgen. Ook zet de stomaverpleegkundige 1 of 2 stippen op uw buik waar de stoma kan komen.
Verpleegkundige op de Verpleegafdeling
U heeft ook op de verpleegafdeling een afspraak met een verpleegkundige. U krijgt van de verpleegkundige uitleg over de gang van zaken tijdens uw opname en rond de operatie. Verder geeft u tijdens dit gesprek 2 contactpersonen door, met naam en telefoonnummer.
Anesthesioloog
U krijgt voor deze operatie algehele anesthesie (narcose). U heeft daarom van tevoren een afspraak met een (assistent-)anesthesioloog voor de zogenoemde preoperatieve screening (POS). Een anesthesioloog is een arts die gespecialiseerd is in de verschillende vormen van anesthesie, pijnbestrijding en intensieve zorg rondom de operatie. In de brochure Onder Anesthesie leest u meer over de verschillende vormen van verdoving.
AGE-screening
Bent u ouder dan 70 jaar? Of heeft u veel gezondheidsproblemen? Dan krijgt u vragenlijsten en testen om uw lichamelijke en geestelijke fitheid te meten. Dit is belangrijk, omdat wij op deze manier kunnen nagaan of de operatie veilig is voor u. Als een operatie te veel risico's met zich meebrengt, kan het zijn dat we de ingreep moeten uitstellen. Soms adviseren we om helemaal geen operatie te doen.
Medicijnen
De anesthesioloog bespreekt van tevoren met u welke medicijnen u op de dag van de operatie wel en niet mag innemen.
Prehabilitatie: fit uw operatie in
Mocht u niet in een goede conditie zijn, dan kan het zijn dat de chirurg of verpleegkundig specialist wil dat u gaat prehabiliteren. Prehabilitatie betekent dat patiënten zo fit mogelijk worden gemaakt voor de operatie.
Prehabilitatie is een bijzondere aanpak in de zorg, waarbij we patiënten fit maken voor hun operatie. In de 3 tot 4 weken tot de operatie wordt gewerkt aan:
- Training op kracht en conditie
- Voeding
- Leefstijl, waaronder stoppen met roken
Training
In de periode voor uw operatie is het belangrijk dat u zoveel mogelijk in beweging blijft. Hierdoor houdt of vergroot u uw spierkracht. Beweeg minimaal 2 keer een halfuur (30 minuten) per dag. Als uw klachten het toelaten, kunt u bijvoorbeeld gaan wandelen, fietsen en/of traplopen. Twijfelt u of u een bepaalde activiteit mag doen? Overleg dit dan met uw arts of fysiotherapeut. In de folder 'Fysiotherapie bij buikoperatie' vindt u oefeningen van de fysiotherapeut die u voor en na de operatie kunt doen.
Voeding
Voor een zo goed mogelijke conditie is het belangrijk dat u op gewicht blijft. Daarom mag u voor de operatie niet (verder) afvallen. Voor het herstel is het goed om extra eiwitten te eten. In deze folder vindt u meer informatie over een energie- en eiwitrijk dieet.
Ook als u niet bent afgevallen is het goed om voor de operatie extra eiwitten in te nemen, zie hiervoor de folder 'Eiwitrijk dieet'.
Mocht er sprake zijn dat de ontlasting niet goed kan doorlopen vanwege een obstructie, dan kan het nodig zijn dat uw dieet wordt aangepast. Dat kan door een residubeperkt dieet te volgen.
Bij dit dieet is het belangrijk om harde, moeilijk verteerbare voedingsvezels, vellen, pitten en andere draderige producten te vermijden. Hierdoor kunt u een dreigende verstopping van de darm en de daarmee gepaard gaande darmkrampen voorkomen. Meer hierover leest u in de folder 'Residubeperkt dieet'.
Roken
Rookt u? Stop hier dan meteen mee. De kans op problemen na de operatie, zoals een naadlekkage of wondinfectie, is groter als u rookt. Ook als u al jaren rookt heeft het echt nut om voor de operatie te stoppen.
Om u te helpen bij het stoppen met roken, verwijzen wij u naar Sinefuma. Dit is een organisatie die expert is in het helpen bij het stoppen met roken. Vraag uw huisarts, als dat nodig is, ook om hulp en advies. Of kijk op de website van Rokeninfo.
Alcohol
Stop ook met het drinken van alcohol, want het:
- heeft een slechte invloed op het weer beter worden na de operatie.
- kan zorgen voor problemen aan uw hart en longen na de operatie.
- kan leiden tot ernstige verwardheid (ook 'delier' genoemd).
Vraag uw huisarts, als dat nodig is, om advies bij het stoppen met alcohol.
Met prehabilitatie bieden wij u de kans om fitter te worden. Hierdoor heeft u de grootste kans om goed te herstellen van uw operatie en snel weer thuis te zijn. Door u zo goed mogelijk voor te lichten hopen wij dat u zelf de leiding neemt in uw gezondheid.
Wat moet u van tevoren regelen?
Het is goed om van tevoren al na te denken over de periode na uw ziekenhuisopname. Over het algemeen kunt u zich thuis zelfstandig redden. Zo kunt u zelf naar het toilet, uzelf wassen en douchen, enzovoort.
Omdat u de eerste 6 weken nog geen zwaar (huishoudelijk) werk mag doen, heeft u misschien toch hulp nodig. Heeft u een huishoudelijke hulp nodig? Dan kunt u dit zelf aanvragen via de gemeente.
Heeft u thuiszorg nodig? Dit kunnen wij vanuit het ziekenhuis voor u regelen.
Wat neemt u mee?
Neem het volgende mee naar het ziekenhuis:
- Alle medicijnen die u (mogelijk) gebruikt. Neem deze in de originele verpakking mee met informatie over de sterkte en dosering.
- Een actueel medicijnoverzicht van de apotheek.
- Nachtkleding, zoals een pyjama
- Ondergoed
- Kleding voor na de operatie. Loszittende (trainings)broeken zitten vaak het fijnst na een buikoperatie.
- Stevige pantoffels of schoenen met een stevige zool, veters of klittenband. Dit verkleint de kans dat u valt.
- Slippers voor onder de douche. Dit mag als u dit prettig fijn, maar is niet verplicht.
- Toiletartikelen, zoals een tandenborstel, tandpasta, deo, kam, enzovoort
- Adres en telefoonnummer van uw contactpersoon of -personen
- (MogeIijk) dieetvoorschriften
- Iets om te lezen of te doen, zoals een puzzelboekje
- Mobiele telefoon. In het ziekenhuis is gratis wifi.
Let op: Neem geen sieraden, geld of andere kostbare spullen mee. Het ziekenhuis is bij het zoek raken of diefstal niet aansprakelijk.
Geen make-up, nagellak, kunstnagels en sieraden
Houd er rekening mee dat u tijdens de operatie geen make-up, nagellak, kunstnagels en/of sieraden mag dragen.
Gebruik op de dag van de operatie ook geen bodylotion, crème, aftershave of andere verzorgingsproducten.
Niet douchen
U mag op de dag van de operatie niet meer douchen. Douchen zorgt namelijk voor te grote temperatuurverschillen van uw lichaam.
Schone darmen
Krijgt u een operatie aan de linkerkant van uw darm? Dan moet het laatste deel van de darm schoon zijn. Om het laatste deel van uw darmen schoon te maken, krijgt u de avond voor de operatie en de ochtend van de operatie een kleine klysma (norgalax). De verpleegkundige kan u hierbij helpen als dat nodig is.
Let op: bij de andere operaties is deze klysma niet nodig.
Eten en drinken
De dag voor de operatie mag u normaal eten en drinken.
De avond voor de operatie krijgt u een flesje nutri-drank en eet u nog een boterham met zoet beleg of een koek. Dit doen we zodat u genoeg suikers binnen heeft gekregen voor op de operatie. Als u diabetes heeft, krijgt u de drinkvoeding niet.
Omdat u een narcose krijgt, moet u voor de operatie nuchter zijn. Dit is belangrijk, want zo voorkomt u dat u tijdens de operatie misselijk wordt en moet overgeven. Nuchter zijn betekent dat u tot 6 uur voor de operatie nog gewoon mag eten. Dit houdt in dat als uw operatie over 6 uur is, u niet meer mag eten. U mag dan nog wel heldere dranken drinken, zoals water, thee, zwarte koffie, bouillon, appelsap, druivensap en limonade van siroop (geen alcohol).
2 uur voor de operatie mag u helemaal niets meer eten en drinken.
Neem iemand mee
U krijgt tijdens uw opname veel informatie. Het kan daarom prettig zijn als uw partner of iemand anders die dichtbij u staat bij uw opname kan zijn. Overleg met de verpleegkundige wanneer dit nodig is.
Mijn Antonius-account aanmaken
Mijn Antonius is het beveiligde online patiëntenportaal van het St. Antonius Ziekenhuis. Heeft u nog geen account? Dan is het handig als u er een aanmaakt. Op onze webpagina Mijn Antonius leest en ziet u hoe u dit eenvoudig doet.
Afzeggen
Bent u verhinderd voor de behandeling? Laat het ons dan zo snel mogelijk weten. Neem hiervoor telefonisch contact op met de afdeling waar de behandeling plaatsvindt.
Behandeling
Hieronder leest u meer over hoe de opname eruit ziet en wat er na de operatie gebeurt.
Lees meer over de ziekenhuisopname
Opnamegesprek
Een verpleegkundige verwelkomt u op de afdeling en leidt u naar uw kamer.
Limonade
U krijgt 2 uur voor op de operatie 3 glazen aanmaaklimonade. Deze limonade draagt bij aan uw herstel. Daarna mag u tot de operatie niets meer drinken of eten.
Heeft u diabetes? Dan krijgt u 3 glazen suikervrije limonade. Ook u mag daarna niets meer drinken of eten tot de operatie.
Paracetamol
U krijgt 2 uur voor de operatie 2 pillen paracetamol.
Bril, kunstgebit en gehoorapparaat
U doet uw bril, contactlenzen, kunstgebit, losse tanden en/of plaatjes op de verpleegafdeling af en uit.
Heeft u een gehoorapparaat? Dan mag u deze inhouden. Tijdens de operatie moet deze wel uit. Neem daarom een doosje voor uw gehoorapparaat mee.
Medicijnen
In overleg met de arts of verpleegkundige mag u bepaalde medicijnen met een slokje water innemen.
Stoma
Als dit voor u geldt, tekent de stomaverpleegkundige de plaats voor een mogelijke stoma af op uw buik.
De anesthesioloog
Vlak voor de operatie maakt u kennis met de anesthesioloog. De anesthesioloog en/of zijn assistent zorgen voor pijnstilling en de narcose. Ze blijven de hele operatie bij u.
Let op: Het kan een andere anesthesioloog zijn dan u tijdens de voorbereiding heeft gesproken. Toch is ook deze anesthesioloog helemaal op de hoogte van uw situatie en wensen.
Narcose
Voordat u de narcose krijgt, wordt u op bewakingsapparatuur aangesloten. U krijgt:
- plakkers op uw borst om uw hartslag te meten;
- een knijpertje op uw vinger om het zuurstofgehalte in uw bloed in de gaten te houden;
- een bloeddrukband om uw arm om uw bloeddruk in de gaten te houden;
- een infuus met een infuusnaald in uw arm of op uw hand om u (als dat nodig is) extra vocht, medicijnen of bloed te geven.
Zodra u aan de bewakingsapparatuur ligt, spuit de anesthesioloog een snelwerkend slaapmiddel in. U valt binnen een halve minuut in een diepe slaap. Daarna krijgt u via het infuus de narcose. Dit is een combinatie van slaapmiddelen, pijnstillers en spierverslappers.
Als u onder narcose bent, krijgt u een plastic beademingsbuisje in uw keel. Dit buisje wordt aan het einde van de operatie weer weggehaald.
Tijdens de operatie bewaakt de anesthesioloog of anesthesiemedewerker de hele tijd uw bloeddruk, hartslag, ademhaling en vochtgehalte. Met de bewakingsapparatuur kunnen zij precies zijn hoe uw lichaam op de operatie reageert. Als het nodig is, wordt de narcose bijgesteld en/of krijgt u extra vocht.
Wil u meer weten over narcose? Bekijk dan ons filmpje op YouTube.
De operatie
De chirurg verwijdert het gedeelte van de darm met de afwijking. Daarna hecht en niet de chirurg de delen van de dikke darm weer aan elkaar. Als het nodig is, legt de chirurg een tijdelijke stoma aan.
De wond of wondjes worden gehecht met oplosbare hechtingen en verbonden met hechtpleisters.
APR-operatie
Bij een APR-operatie verwijdert de chirurg de hele endeldarm en de anus. Het uiteinde van de dikke darm wordt als een stoma aan de buikwand bevestigd.
Duur van de operatie
De operatie duur ongeveer 1,5 tot 3 uur. Na de operatie belt de chirurg uw contactpersoon om te vertellen hoe de operatie is gegaan.
Uitslaapkamer (recovery)
Na de operatie brengen de anesthesioloog en de anesthesiemedewerker u naar de uitslaapkamer (recovery). Dit is een aparte ruimte vlakbij de operatiekamer. In deze ruimte wordt u opnieuw aangesloten op bewakingsapparatuur. De medewerkers van de uitslaapkamer letten erop dat u rustig bijkomt van de operatie. Als u wakker bent, mag u iets drinken en met hulp even op de rand van het bed gaan zitten.
Terug naar de afdeling
Als het goed met u gaat, halen de verpleegkundigen van de afdeling u weer op. Zodra u terug bent op de afdeling belt de verpleegkundige uw contactpersoon. Uw contactpersoon kan in overleg met de verpleegkundige bij u op bezoek komen.
De afdelingsarts komt na de operatie bij u langs. U krijgt dan uitleg over hoe de operatie is verlopen. De afdelingsarts komt daarna elke dag bij u langs om uw herstel en de genezing van de wond te controleren. Oudere patiënten of patiënten met een uitgebreide medische voorgeschiedenis blijven een nacht op de uitslaapkamer en gaan de dag daarna terug naar de verpleegafdeling.
Bijwerkingen van de narcose
Kort na de operatie bent u nog slaperig en dommelt u misschien af en toe weg. Dat is heel normaal.
Als de narcose uitgewerkt is, heeft u misschien pijn op de plek van de operatie. Ook kunt u misselijk zijn. U krijgt van uw verpleegkundige pijnstillers en medicijnen tegen de misselijkheid.
Door het plastic buisje voor de beademing heeft u achter in uw keel misschien een zwaar of kriebelig gevoel. Dit gaat binnen een paar dagen vanzelf over.
Veel mensen hebben na een operatie dorst. U mag gewoon drinken. Dit is juist heel goed om uw vocht aan te vullen. Probeer 4 tot 6 glazen te drinken.
Infuus en urinekatheter
U heeft na de operatie nog een infuusnaaldje in uw arm. U krijgt geen vocht meer via dit naaldje omdat u zelf mag drinken. Als het toch nodig is om u extra vocht of medicijnen te geven, dan kan dit op het naaldje worden aangesloten. Het naaldje wordt verwijderd voor u naar huis gaat.
Ook heeft u tijdens de operatie een urinekatheter. Dit is een dun slangetje voor de afvoer van urine. Kort na de operatie of in de dagen na de operatie wordt deze verwijderd.
Eten en drinken
Na de operatie mag u normaal eten en drinken. Probeer regelmatig iets te eten. Neem in ieder geval bij elke maaltijd iets te eten en te drinken. Ook tussendoor is het goed om bijvoorbeeld een bakje vla of een beschuitje te eten.
Probeer elke dag minimaal 10 glazen te drinken om aan genoeg vocht te komen.
Pijnstillers
U krijgt 4 keer per dag 2 pillen paracetamol. Als het nodig is, krijgt u extra pijnstilling. Geef het bij de verpleegkundige aan als u pijn heeft.
Ook krijgt u standaard pillen tegen de misselijkheid. Neem deze ook in als u niet misselijk bent. Dit zorgt ervoor dat uw maag goed op gang komt.
Uit en bed en in beweging
Het is belangrijk om kort na de operatie uit bed te komen. Dat lijkt misschien snel, maar het lukt de meeste patiënten goed. Dit is goed voor uw herstel.
Fysiotherapie
De fysiotherapeut komt na de operatie bij u langs en geeft u tips om goed uit bed te komen na uw buikoperatie. Ook krijgt u van de fysiotherapeut ademhalingsoefeningen.
Op de avond na de operatie gaat u, als dit lukt, 2 uur uit bed.
De dag na de operatie bent u zoveel mogelijk uit bed. U eet aan tafel, loopt over de gang en zit in de stoel. U probeert 8 uur per dag uit bed te zijn.
Als u hulp nodig heeft bij de dagelijkse zorg, overlegt u dit met de verpleegkundige.
Verzorging van de wond
Bij een kijkoperatie heeft u 4 kleine wondjes, waarvan 1 wat grotere onderaan de buik. Bij een open operatie heeft u 1 grotere wond, verticaal onderaan uw buik.
De wondjes hebben geen speciale verzorging nodig. De hechtingen lossen vanzelf op. Er hoeft geen verband of pleister op, tenzij u dit zelf prettig vindt.
U mag na 2 dagen gewoon douchen. Droog de wondjes na afloop goed af met een schone handdoek.
APR-operatie
Bij een APR-operatie heeft u ook een wond waar de anus heeft gezeten. Deze wond kan soms nog wat vocht lekken. Door de plaats van de wond kan dit pijn geven bij het zitten. Probeer uw houding regelmatig af te wisselen door afwisselend te gaan zitten, liggen en staan.
Stoma?
Heeft u een (tijdelijke) stoma gekregen? Dan krijgen u en uw naaste(n) van de stomaverpleegkundige uitleg over de verzorging.
Naar huis
Als u goed herstelt, kunt u 1 tot 3 dagen na de operatie naar huis. U hoort dit van uw arts. U kunt naar huis als:
- U kunt eten en drinken;
- U genoeg heeft aan pijnstillers;
- U een stukje kunt lopen.
Ontslaggesprek
Voordat u naar huis gaat, heeft u een ontslaggesprek met een verpleegkundige. U krijgt dan uitleg over leefregels voor thuis. Ook krijgt u het volgende mee:
- Een kaart met contactgegevens van de afdeling;
- Een controleafspraak (of u krijgt de controleafspraak thuisgestuurd);
- Eventueel medicijnen.
Uw huisarts krijgt een digitale ontslagbrief.
Nazorg
Hieronder leest u meer over wat u kunt verwachten als u weer thuis bent, uw uitslag en uw eventuele controle-afspraken.
Lees meer
Uitslag weefselonderzoek
Het weggenomen weefsel wordt na de operatie onderzocht door de patholoog-anatoom. Dit is een specialist op het gebied van weefselonderzoek. De patholoog-anatoom onderzoekt of de afwijking goedaardig is. Mocht het onverwacht toch een kwaadaardige afwijking zijn, dan bespreken we met u wat dit betekent voor uw verdere behandeling.
U krijgt de uitslag na ongeveer 2 weken op de poli Chirurgie van de chirurg. Als u langer in het ziekenhuis moet blijven, krijgt u de uitslag op de afdeling.
Complicaties
Bij elke operatie kunnen complicaties voorkomen zoals een bloeding of een longontsteking. Daarnaast zijn de belangrijkste complicaties na een dikkedarmoperatie:
- Naadlekkage. Dit is lekkage van darminhoud bij de nieuwe verbinding van de darm. Dit kan onder andere voor buikvliesontsteking zorgen. U kunt dan ernstig ziek worden, zo ziek dat opname op de Intensive Care nodig is. Bij een naadlekkage is bijna altijd een nieuwe operatie nodig. Ook is de kans groot dat u een (tijdelijke) stoma krijgt.
- Wondinfectie. Dit is een ontsteking van de huid op de plaats van de hechtingen. De huid wordt rood en pijnlijk of er lekt wat wondvocht. Bij een wondinfectie wordt de wond soms een stukje opengemaakt, zodat pus kan weglopen en de wond gespoeld kan worden.
Soms werken de maag en darmen na de operatie niet meteen goed. U kunt dan langere tijd last hebben van misselijkheid en overgeven. Als het nodig is, krijgt u dan tijdelijk een sonde en sondevoeding.
Complicaties bij narcose
De kans is heel klein, maar complicaties bij narcose kunnen zijn:
- Allergische reactie;
- Beschadiging van uw gebit bij het inbrengen van het beademingsbuisje;
- Een beklemde zenuw in een arm of been door een ongelukkige houding tijdens de operatie. Hierdoor kunt u tijdelijk last hebben van krachtverlies en tintelingen in arm of been.
Pijnstilling
Een beetje pijn na een darmoperatie is normaal. U mag 4 keer per dag 2 pillen paracetamol innemen. Als het kan, bouwt u het gebruik van de paracetamol af. Dit betekent dat u probeert steeds minder paracetamol in te nemen tot u helemaal geen paracetamol meer hoeft te slikken.
Als alleen paracetamol niet genoeg is krijgt u een recept voor een extra pijnstiller mee. De paracetamol is de basis van uw pijnstilling, maar daarnaast mag u deze extra pijnstiller innemen. Stop eerst met de extra pijnstiller als het goed gaat met de pijn. Bouw daarna de paracetamol af.
Heeft u ondanks deze pijnstilling veel pijn? Neem dan contact op met de verpleegafdeling of de poli Chirurgie (zie kopje 'Bij welke klachten waarschuwt u het ziekenhuis?' voor de telefoonnummers).
Rust en beweging
Naast genoeg rust, is het voor een goed herstel belangrijk dat u thuis snel in beweging komt. Ga daarom 2 tot 3 keer per dag minstens 10 minuten buiten wandelen. Breid dit uit, zodra dit kan. Ga bijvoorbeeld 4 keer per dag 10 minuten naar buiten of probeer 2 keer per dag 30 minuten te wandelen.
Probeer goed rechtop te lopen. Dit helpt om rugpijn te voorkomen. U zult merken dat traplopen nog vermoeiend is.
Het kan zijn dat u spierpijn krijgt. Dit is niet erg, maar het moet na een nacht slapen wel over gaan.
Rechtop zitten
Zorg voor een goede stoel zodat u goed rechtop zit. U kunt dan makkelijker opstaan omdat u uw buikspieren minder hoeft aan te spannen.
Huishoudelijk werk
U mag ongeveer 2 weken na de operatie weer licht huishoudelijk werk doen of kleine klusjes in of om het huis. Zwaarder werk, zoals stofzuigen, ramen lappen en de was ophangen, mag u nog niet zelf doen.
Tillen
U mag de eerste 6 weken na uw operatie niet meer dan 5 kilogram tillen.
Niezen, hoesten of persen
Moet u niezen, hoesten of (zwaar) persen? Geef dan met uw hand of een kussentje tegendruk op de wond.
Eten en drinken
Het is belangrijk dat u na de operatie niet (verder) afvalt en juist weer wat aankomt. Zo nodig kunt u hulp krijgen van een diëtist. Misschien heeft u iets aan deze tips:
- Probeer geen maaltijden over te slaan.
- Neem verdeeld over de dag meerdere kleine maaltijden in plaats van 3 grote.
- Bij een veranderde smaak: zoek producten die wél goed smaken.
- Wacht een paar dagen met voedingsmiddelen waar u misselijk van wordt of kramp van krijgt: probeer het later nog een keer.
- Zorg bij elke maaltijd voor voldoende eiwitten: dit is belangrijk voor de opbouw van spieren en genezing van de wond (eiwit zit in vlees, vis, kip, ei, kaas, melkproducten, noten, peulvruchten, sojaproducten).
Tips bij verminderde eetlust:
- Neem energierijke tussendoortjes zoals chocola, koek, vla, milkshake, noten, blokje kaas, stukje worst.
- Gebruik zoveel mogelijk volle zuivelproducten: volle yoghurt, volle melk, volvette kaas en milkshakes.
- Neem tussendoor een kop goed gevulde soep.
- Neem liever geen soep vóór de maaltijd: dit geeft snel een vol gevoel en remt de eetlust (een kop goedgevulde soep als tussendoortje kan natuurlijk wel).
- Besmeer uw boterham royaal met (room)boter of margarine en hartig beleg.
- Zorg dat de maaltijden er aantrekkelijk uitzien en neem de tijd om te eten.
Tips tegen misselijkheid:
- Eet verdeeld over de dag regelmatig kleine porties.
- Drink genoeg.
- Drink geen alcohol en frisdrank met koolzuur.
- Gebruik voedingsmiddelen met een niet al te sterke geur: hierdoor kan eten u nog meer tegenstaan.
- Probeer te ontdekken waar u wel trek in heeft.
- Neem een broodmaaltijd als warm eten u tegenstaat.
- Probeer af en toe een tussendoortje zodat uw maag niet helemaal leeg is: misselijkheid kan door een lege maag erger worden.
- Vraag uw arts, als dat nodig is, om medicijnen tegen de misselijkheid.
Ontlasting
Na een darmoperatie is de kans groot dat uw ontlasting verandert. De ontlasting is te dik of juist te dun.
Te dunne ontlasting (diarree)
Als de darm moeite heeft om vocht uit de ontlasting op te nemen, kunt u last krijgen van diarree. De rest van de darm neemt deze functie na verloop van tijd over. De klachten worden dan ook minder.
Misschien heeft u iets aan de volgende tips bij diarree:
- Drink genoeg en probeer bij uw drinken iets te eten, een koekje bijvoorbeeld.
- Drink regelmatig een kopje bouillon.
- Eet veel vezels die extra vocht opnemen in de darmen, zoals bruin of volkorenbrood, groente en fruit en peulvruchten. Bouw dit voorzichtig op!
- Controleer of u regelmatig plast en of de urine een normale kleur heeft: donkere urine is een teken van een tekort aan vocht.
- Smeer een vette crème op een eventuele geïrriteerde anus, zoals Sudocreme.
Te dikke ontlasting
Moet u persen en/of heeft u meer dan 2 dagen geen ontlasting gehad? Dan is uw ontlasting te dik. U krijgt dan een recept voor medicijnen voor soepele ontlasting: movicolon of magnesiumtabletten.
Blijf ook veel drinken: minstens 1,5 liter per 24 uur. Verder is het belangrijk dat u veel vezels eet, bijvoorbeeld bruin of volkorenbrood, groente en fruit, en peulvruchten. Is uw ontlasting weer soepel? Bouw de movicolon of magnesiumtabletten dan rustig af.
Fietsen
U mag fietsen als u dit weer aankunt. Begin rustig aan met een klein stukje.
Als u een wond bij de anus heeft, kan fietsen langere tijd lastig zijn. Deze wond geneest wat minder snel.
Autorijden
Als u morfinetabletten gebruikt (oxynorm), mag u niet autorijden.
Heeft u deze pijnstillers afgebouwd, kunt u zich weer goed concentreren en voelt u zich fit genoeg? Dan mag u weer autorijden. Heeft u last van de autogordel? Doe er dan een handdoek tussen.
Let op: als u een stoma heeft, gelden andere regels. U krijgt hier van uw stomaverpleegkundige uitleg over.
Sporten
Als u zich goed voelt, mag u na de operatie weer gewoon wandelen en fietsen. Licht sporten mag ook, maar houd wel rekening met uw conditie. Gaat alles goed, dan mag u na ongeveer 4 weken weer hardlopen.
Doe de eerste 6 weken niet aan krachtsport en andere sporten waar veel druk op uw buik en het wondgebied komt. U mag pas weer zwemmen als de wond helemaal gesloten is. De meeste mensen kunnen na 8 tot 12 weken weer gewoon sporten.
Seks
U mag na de operatie seks hebben, zoals u gewend bent. Alleen anale seks is soms (tijdelijk) niet mogelijk.
De operatie kan effect hebben op uw seksualiteit. Mannen ervaren mogelijk veranderingen bij een erectie of zaadlozing. Bij vrouwen speelt vaginale droogheid mogelijk een rol. Ook een stoma zal invloed hebben op intimiteit en seksualiteit. U kunt vragen over seksualiteit altijd met uw chirurg bespreken.
Werk
Wanneer u weer kunt werken, hangt onder andere af van uw conditie voor de operatie en uw herstel. Dit is per persoon verschillend.
Voelt u zich zo goed als de oude? Dan kunt u in principe weer werken. Bouw dit in overleg met uw bedrijfsarts rustig op.
Doet u zwaar werk, waarbij u veel moet tillen? Wacht dan in ieder geval 6 weken. U kunt bij twijfel overleggen met uw arts of casemanager.
Vermoeidheid
Het is normaal dat u na een darmoperatie last heeft van vermoeidheid. Verder is uw concentratievermogen door de narcose en de operatie misschien tijdelijk wat minder. Ook bent u mogelijk wat vergeetachtig en emotioneler dan anders. U heeft dan misschien iets aan deze tips:
- Accepteer dat vermoeidheid erbij hoort. Doe het wat rustiger aan, ook al is dat misschien moeilijk.
- Probeer op vaste tijden op te staan en naar bed te gaan. Dit helpt lamlendigheid voorkomen.
- Neem regelmatig rustpauzes. Zorg ook dat u ’s middags kunt rusten. Plan dan liever geen bezoek.
- Blijf actief, maar begin met activiteiten die u graag doet. Vaak zijn dit bezigheden waar u juist weer energie van krijgt.
- Zorg voor ontspanning. Misschien heeft u wat aan ontspanningsoefeningen.
- Probeer niet te veel te piekeren. Op die manier verspilt u geen kostbare energie.
Leg uw omgeving uit dat u een operatie heeft (gehad) en daardoor regelmatig moe bent. Vraag hulp bij bijvoorbeeld koken, boodschappen doen of ander zwaarder werk. Mensen zijn vaak blij als ze iets voor u kunnen doen. U kunt mogelijk ook gebruikmaken van een boodschappen- en/of maaltijdservice, zoals tafeltje-dek-je.
Herstel
De behandeling en de verwerking van wat u heeft meegemaakt, kosten lichamelijk en geestelijk veel energie.
Lichamelijk
Het duurt zo’n 4 tot 6 weken voordat u weer gewoon kunt functioneren. Het kan verder wel tot 12 maanden duren voordat u weer helemaal de oude bent.
Geestelijk
Een darmoperatie is ingrijpend. Naast het lichamelijke ongemak spelen er misschien allerlei gevoelens, zoals onzekerheid en angst, een rol bij u en uw naasten. Dit is heel normaal. Probeer het te bespreken met mensen in uw omgeving.
Controle
U komt ongeveer 2 weken na uw ontslag op de poli Chirurgie voor controle bij de chirurg. U bespreekt dan uw herstel, de wond wordt gecontroleerd en u krijgt de uitslag van het onderzochte darmweefsel. Ook wordt het vervolg met u besproken.
Als het nodig is, zult u ook een afspraak bij de MDL-arts krijgen voor het bespreken van medicijnen na uw operatie.
Stoma?
Heeft u een (tijdelijke) stoma gekregen? Dan belt de stomaverpleegkundige u enkele dagen na uw thuiskomst om te vragen hoe het met u gaat. Verder komt u het eerste jaar regelmatig bij de stomaverpleegkundige voor controle. De stomaverpleegkundige zal dit in overleg met u plannen.
Bij welke klachten waarschuwt u het ziekenhuis?
Krijgt u (een van) de volgende klachten in de periode voor uw controle-afspraak bij de chirurg? Neem dan contact op met de verpleegafdeling T 088 320 60 10.
Krijgt u (een van) de volgende klachten in de periode na uw controle op de poli? Bel dan met de poli Chirurgie T 088 320 1900.
- Rode en/of warme huid rondom de wond
- Toenemende wondpijn
- Pus uit de wond
- Meer dan 38,5 graden koorts
- Misselijkheid, overgeven en als u niets kunt eten of afvalt
- Langdurig diarree (langer dan twee dagen)
- Langdurig geen ontlasting (geen poep)
- Aanhoudende buikpijn
- Bij onzekerheid of vragen over lichamelijke problemen
- Psychische klachten
Zorg thuis na uw ziekenhuis
Heeft u na uw opname thuis tijdelijk (extra) zorg nodig en kunt u niet terugvallen op hulp van mensen uit uw omgeving? Dan kunnen u en uw eventuele mantelzorger in overleg met de afdeling Zorgbemiddeling van het St. Antonius Ziekenhuis onderzoeken welke professionele zorg u kunt inschakelen.
U kunt uw voorkeur voor een bepaalde zorgaanbieder aangeven. Maar als deze aanbieder u niet verder kan helpen, zoekt Zorgbemiddeling samen met u naar een andere zorgaanbieder. Zodra u een zorgaanbieder heeft gevonden, gaat u in overleg met uw arts met ontslag.
Lees meer
Thuiszorg en wijkverpleging
Voor hulp bij persoonlijke verzorging zoals wassen en aankleden kunt u een beroep doen op de thuiszorg.
Voor verpleegkundige zorg zoals de verzorging van een wond, kunt u een beroep doen op een wijkverpleegkundige. Deze zorg kan in overleg met de verpleegkundige en de afdeling Zorgbemiddeling in het ziekenhuis worden aangevraagd. Informeer vooraf bij uw zorgverzekering welke afspraken voor u gelden.
Hulpmiddelen
U kunt bij een thuiszorgwinkel terecht voor hulpmiddelen en verpleegartikelen. Denk aan krukken, een looprek of een rollator. Afhankelijk van het artikel kunt u het huren, lenen of kopen. Een urinaal bijvoorbeeld kunt u alleen kopen. Andere artikelen worden uit uw zorgverzekering vergoed. Soms kan Zorgbemiddeling iets voor u bestellen, zoals een ziekenhuisbed bijvoorbeeld.
Huishoudelijke hulp
Kunt u het huishouden niet meer zelf doen? Dan kunt u bij uw gemeente ondersteuning van de WMO aanvragen. Uw gemeente gaat dan samen met u na voor welke ondersteuning u in aanmerking komt. De kosten voor huishoudelijke hulp zijn afhankelijk van uw inkomen.
Zorghotel of zorgpension
Komt u niet in aanmerking voor lichte zorg thuis of twijfelt u of u zich thuis wel veilig genoeg voelt? Dan kunt u in een zorghotel of zorgpension terecht. U kunt dit voor uw opname al regelen. Een zorghotel of –pension wordt meestal alleen uit een aanvullende verzekering vergoed. Ook betaalt u een eigen bijdrage. Voor meer informatie kunt u bij uw zorgverzekeraar terecht.
Zie ook de website van Zorgpension en zorghotels.nl.
Kortdurende opname in een verzorgingshuis
Heeft u meer verpleging, verzorging en begeleiding nodig dan thuis gegeven kan worden? Dan komt u in aanmerking voor kortdurende opname in een verzorgingshuis. U kunt dit tijdens uw opname via Zorgbemiddeling of uw huisarts aanvragen. U kunt hier na een opname in het ziekenhuis maximaal 6 tot 12 weken gebruik van maken. Daarna gaat u naar huis.
Opname in een verzorgingshuis wordt uit uw zorgverzekering vergoed. Soms betaalt u een bijdrage voor extra kosten. Informeer bij uw zorgverzekering welke afspraken voor u gelden.
Veilige zorg in het ziekenhuis
In het St. Antonius Ziekenhuis staat veiligheid voorop. Onze medewerkers doen er alles aan om uw bezoek aan het ziekenhuis zo goed mogelijk te laten verlopen. Help ons a.u.b. om goed voor u te zorgen door ons te vertellen:
Lees meer over veilige zorg in het ziekenhuis
- Welke medicijnen u gebruikt.
- Of u allergieën heeft.
- Of u (mogelijk) zwanger bent.
- Als u iets niet begrijpt.
- Wat u belangrijk vindt.
- Als u iets ziet wat niet schoon is.
Bereid uw gesprek met uw zorgverlener goed voor. Voor tips: Begin een goed gesprek
Op de website van de Nederlandse Patiëntenfederatie leest u meer over hoe u zelf kunt bijdragen aan veilige zorg.
